С каждым годом становится актуальней проблема бесплодия, как женского, так и мужского. Забеременеть «с ходу» получается не у всех супружеских пар, что связано с ростом заболеваемости, ухудшением экологии, бешеным ритмом жизни. Искусственная инсеминация – один из выходов из данной ситуации. Несмотря на ее низкую эффективность (от 15 – 20 до 30% беременностей после проведения процедуру), она обладает рядом плюсов, немаловажным из которых является невысокая цена (по сравнению с ЭКО).
Искусственная инсеминация: что это, виды
Внутриматочной инсеминацией или искусственной инсеминацией называется процедура введения спермы (мужа или донора) в половые пути женщины для наступления беременности. Данная медицинская манипуляция относится к вспомогательным репродуктивным технологиям и проводится в условиях поликлиники, после завершения процедуры женщина отправляется домой. Искусственная инсеминация начала применяться около 200 лет назад, в России впервые метод ИИ был применен Шороховой в 25 году прошлого века. Более широко данная технология стала применяться в 1950 – 1960 годах.
Варианты проведения ИИ
Метод искусственной инсеминации включает 2 варианта:
Гомологичная методика
В данном случае искусственное осеменение проводится спермой мужа. Для выполнения процедуры используется как свежеполученная сперма, непосредственно перед ее введением, так и криоконсервированная. Криоконсервацию спермы мужа осуществляют перед стерилизацией мужчины, перед началом курса лечения цитостатиками и накануне облучения.
Гетерологичная методика
Искусственная инсеминация проводится спермой донора по абсолютным и относительным медицинским показаниям. Не допускается смешивание спермы донора и супруга, так как шансы на оплодотворение яйцеклетки сперматозоидом мужа не увеличатся, а качество донорской спермы ухудшится. Перед проведением ИИ донорской спермой выполняют пробу на проникновение спермиев мужа и донора в шеечную слизь. В случае выявления существенных различий в способностях проникновения спермы мужа и донора, вопрос об ИИ решается в пользу донора.
По технике выполнения процедуры искусственная инсеминация делится на:
Внутришеечную (подвид – влагалищная)
Это самая простая процедура, выполняется без особых технических сложностей. Внутришеечная ИИ по технике проведения максимально соответствует естественному половому акту. Особой подготовки перед проведением манипуляции не требуется. Искусственное осеменение проводится свежеполученной очищенной спермой (не позднее трех часов до процедуры), так и криоконсервированной спермой. Суть влагалищного метода состоит во введении спермы во влагалище женщины, а интрацервикального (внутришеечного) – максимально близко к шейке матки.
Внутриматочную
Данный способ введения спермы более эффективен по сравнению с интрацервикальной инсеминацией. Техническая суть заключается во введении в полость матки через цервикальный канал специально подготовленной и очищенной спермы. Если в матку ввести свежую и неочищенную семенную жидкость, то возможны ее сокращения или развитие аллергической реакции, что не только значительно снизит шансы на оплодотворение, но и несет угрозу жизни пациентки.
Внутритрубную
Перед процедурой сперматозоиды проходят специальную подготовку. Затем семенная жидкость вводится в ту маточную трубу, со стороны которой произошла овуляция. Доказано, что эффективность внутритрубной инсеминации не выше внутриматочной.
Внутриматочную интраперитонеальную
Некоторое количество обработанной спермы соединяют с несколькими миллилитрами особой жидкости, повышающей подвижность сперматозоидов. Затем полученный раствор (примерно 10 мл) вводится в маточную полость под давлением. В результате, сперматозоиды с жидкостью практически сразу попадут в трубы и оттуда в брюшную полость. Шансы оплодотворения яйцеклетки, находящейся в данный момент в брюшной полости, гораздо выше, чем при естественном половом акте. Такой способ ИИ применяется при неустановленной причине бесплодия и в случае безрезультатности интрацервикальной и внутриматочной инсеминации.
Подготовка к ИИ
Перед инсеминацией проводится подготовка женщины (реципиента), мужчины (мужа или донора) и самой спермы. Супружеская пара должна пройти полноценное обследование, а в случае выявления каких-либо заболеваний их лечение (например, половых инфекций). Также супругам необходимо соблюдать все рекомендации как для периода планирования беременности (в течение полугода). К ним относятся: отказ от вредных привычек, ведение здорового образа жизни, стимуляция иммунитета, рациональное питание, прием витаминов и прочее.
Консультации специалистов
Обоим супругам необходимо посетить следующих врачей:
- терапевт – выявление хронической соматической патологии и ее коррекция;
- гинеколог (женщины) – выявления гинекологических болезней;
- андролог (мужчины) – определение дисфункций в мужской половой системе;
- уролог – исключение патологии урогенитальной системы;
- маммолог (женщины) – выявление заболеваний груди;
- эндокринолог – исключение эндокринных расстройств.
По показаниям назначаются дополнительные консультации смежных специалистов (кардиолог, онколог, ЛОР-врач и другие).
Анализы и инструментальные методы диагностики
Супружеской паре накануне проведения ИИ назначаются сдача анализов и инструментальные методы диагностики:
- общие анализы крови и мочи – исключение малокровия, воспаления, аллергической реакции, инфекций и другой патологии урогенитальной системы;
- биохимия крови (женщины) – оценить состояние печени и почек, поджелудочной железы и сердца, исключить обменные расстройства;
- коагулограмма (женщины);
- обследование на ИППП – выявить и пролечить скрытые половые инфекции (хламидиоз, уреаплазмоз, цитомегаловирусная и герпетическая инфекции и другие);
- мазки на гонорею (мужчины и женщины);
- кровь на вирусные гепатиты, сифилис и ВИЧ-инфекцию;
- кровь на гормоны (женщины) — половые, пролактин, ФСГ, ЛГ, гормоны щитовидной железы и надпочечников;
- кровь на группу и резус-фактор (исключить изосерологическую несовместимость супругов);
- спермограмма (мужчины) – оценивается количество живых сперматозоидов и их активность, объем семенной жидкости, ее густоту и цвет;
- УЗИ (женщины) – гинекологической сферы, почек, щитовидной железы, молочных желез;
- флюорография, ЭКГ.
Подготовка спермы
Перед проведением ИИ необходимо подготовить сперму. С этой целью ее обрабатывают – отделяют семенную плазму от активных сперматозоидов. Это предотвращает попадание в полость матки белков и простагландинов из семенной жидкости (может спровоцировать спазм матки и аллергическую реакцию). Кроме того, семенная плазма обладает факторами, которые снижают оплодотворяющую способность мужских половых клеток. Также в подготовку спермы входит быстрое и качественное удаление не только семенной плазмы, но и мертвых сперматозоидов, эпителиальных клеток, лейкоцитов и различных микроорганизмов. Сегодня используются несколько вариантов подготовки спермы:
- Метод всплывания спермы
Суть метода состоит в самопроизвольном передвижении подвижных спермиев в промывающем растворе. Всплывание мужских половых клеток из семенной жидкости позволяет избежать метода центрифугирования, во время которого возможно повреждение сперматозоидов активными формами кислорода. Но данный способ подходит только для эякулята с высокой концентрацией активных спермиев. Длительность процедуры составляет 2 часа.
- Промывание спермы
Наиболее простая техника. Основана на удалении жидкой части эякулята, что несколько улучшает подвижность сперматозоидов. Полученный эякулят суспензируют в промывающем растворе, где содержатся антибиотики и БАДы, в центрифужной пробирке. Затем семенную жидкость подвергают центрифугированию, в результате чего клетки осаждаются, а лишний раствор сливают. Полученный осадок промывают снова и центрифугируют. Затем сливают раствор и в третий раз промывают и центрифугируют осадок. Длительность очистки спермы около 1 часа.
- Центрифугирование спермы
Промывание спермы, при котором удаляется жидкая часть семенной жидкости, и отделяются активные сперматозоиды от «мусора» (лейкоциты, микробы, мертвые клетки эпителия и спермии). Центрифугирование повторяют дважды, полученный осадок снова разводят в промывающей среде и используют для внутриматочной инсеминации. Длительность процедуры составляет 1 час.
- Фильтрация спермы через стекловолокно
Данный вариант очистки спермы включает промывание эякулята, центрифугирование, повторное промывание и размещение полученного осадка на стекловолокнах. Раствор промытого осадка фильтруется, полученный фильтрат собирают для ИИ.
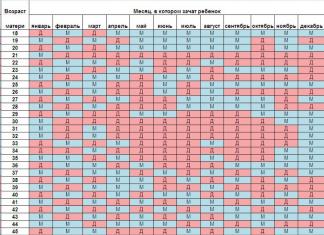
Выбор времени для проведения ИИ
На какой день желательно проводить ИИ? Выбор времени для выполнения инсеминации определяется расчетом дня овуляции. Успех процедуры зависит от точного определения даты овуляции. Не так давно внутриматочная инсеминация проводилась после обследования в течение 2 – 3 циклов и выполнения тестов функциональной диагностики, измерения базальной температуры и определении концентрации прогестерона в крови в середине второй фазы цикла. С помощью данных исследований рассчитывалась предполагаемая дата овуляции.
Сегодня оптимальный день для процедуры инсеминации рассчитывается следующими методами:
- Определение уровня мочевого пика ЛГ
При достижении концентрации ЛГ в моче своего пика овуляция совершается через 40 – 45 часов. В связи с этим проведение ИИ планируют на следующий день.
- УЗ-контроль за ростом фолликулов
Фолликулы определяются на УЗИ при достижении ими 2 – 3 мм в диаметре. Разрыв главного фолликула и выход яйцеклетки происходит при размерах фолликула 15 – 24 мм. Процедуру выполняют при достижении размеров доминантного фолликула 18 и более мм и толщине эндометрия 10 мм.
- Введение фактора овуляции – ХГЧ.
Введение хориогонина стимулирует овуляцию и целесообразно при размерах доминантного фолликула 17 – 21 мм. Инсеминацию осуществляют через 24 – 36 часов.
Накануне процедуры ИИ
Готовиться к предполагаемой дате проведения ИИ необходимо начинать за 5 – 7 дней. Мужчинам отказаться от посещения сауны и бани, а также не допускать переохлаждения. По возможности исключить стрессовые ситуации и ограничить физическую нагрузку. Перед сдачей спермы соблюдать половой покой, но дольше 2 – 3 суток, так как более длительное воздержание отрицательно сказывается на качестве спермы. Отказаться от приема алкоголя и курения, либо уменьшить число выкуриваемых сигарет. В день процедуры мужчине следует явиться в клинику за 60 – 90 минут для сдачи спермы путем мастурбации. Если объем эякулята слишком мал, возможно «накопление» спермы. Для этого супруг несколько раз приходит в клинику и сдает сперму, которая очищается и замораживается.
Женщинам также необходимо придерживаться некоторых правил. Отказаться от приема алкоголя и курения (в идеале за 6 месяцев до планируемого зачатия). Избегать волнений и стрессов, исключить физическую нагрузку и подъем тяжестей. Важно в течение 3 – 5 дней соблюдать половой покой (половой акт и оргазм могут спровоцировать спонтанную овуляцию). Настроиться на успех.
Как выполняется ИИ
Как происходит процедура ИИ? Супружеская пара должна явиться в клинику в назначенный день. Пока происходит сбор эякулята и обработка спермы, женщину еще раз осматривают с помощью УЗИ, подтверждают произошедшую овуляцию и просят занять место на гинекологическом кресле. Обработанную сперму набирают в шприц без иглы, на который устанавливается тупой наконечник (для внутришеечной инсеминации) или пластиковый катетер (для внутриматочной инсеминации). После введения гинекологического зеркала во влагалище наконечник максимально близко располагают к шейке матки и поршнем выталкивают сперму из шприца. При проведении внутриматочной инсеминации катетер вводят через цервикальный канал в маточную полость, а затем давят на поршень, выталкивая сперму. Для надежности на шейку матки надевают цервикальный колпачок, который предотвратит вытекание спермы из матки. Женщина после процедуры должна оставаться на кресле 60 – 90 минут, после чего ее отпускают домой.
После выполнения ИИ
После выполнения инсеминации врач дает пациентке ряд рекомендаций, соблюдение которых повышает шансы на успех. Не рекомендуется:
- принимать ванну в день проведения процедуры (вода с моющим средством может проникнуть во влагалище, что приведет к гибели части сперматозоидов и значительно снизит вероятность зачатия);
- вести половую жизнь в течение трех дней после манипуляции (хотя многие специалисты не запрещают интимную близость);
- поднимать тяжести и выполнять тяжелую физическую работу в течение недели после ИИ (при удачном оплодотворении яйцеклетки физическая работа может нарушать процесс ее имплантации в слизистую матки);
- курить и принимать алкоголь (снижает шансы на оплодотворение, имплантацию и нормальное течение беременности);
- принимать лекарственные средства без разрешения врача.
После проведения процедуры пациентке разрешается:
- принимать душ в день процедуры;
- гулять на свежем воздухе;
- принимать солнечные ванны.
В некоторых случаях врач может порекомендовать прием утрожестана или дюфастона. В данных препаратах содержится прогестерон, который подготавливают эндометрий к успешной имплантации плодного яйца, и поддерживает дальнейшее развитие беременности. Через 12 – 14 дней после инсеминации пациентке следует явиться в клинику и сдать кровь на ХГЧ, что подтвердит произошедшее зачатие, имплантацию и развитие беременности.
Беременность
Если процедура ИИ прошла успешно, то через определенное время, но не раньше, чем через 7 дней, у женщины появляются признаки беременности: изменение вкуса и обоняния, эмоциональная лабильность (плаксивость, раздражительность), слабость, сонливость, легкая тошнота, возможная рвота, изменение вкусовых пристрастий и аппетита, нагрубание молочных желез. Самым надежным признаком наступившей беременности из субъективных после инсеминации является отсутствие менструации через 14 и более дней. Подтвердить беременность поможет выполнение экспресс-теста через 10 – 14 дней после инсеминации и лабораторное определение ХГЧ в крови. Проведение УЗИ рекомендуется не ранее, чем через 3 – 4 недели после манипуляции. С помощью УЗИ подтверждается наступление и развитие беременности и исключается ее внематочная имплантация, например, в фаллопиевой трубе.
Выделения и боли после ИИ
Какими должны быть выделения после инсеминации? Если процедура прошла успешно, то выделения из влагалища ни чем не отличаются от обычных. Возможно появление незначительных мутноватых выделений в день ИИ, что говорит о части вытекшей из половых путей спермы. В случае нарушения правил асептики (использование нестерильных инструментов) при выполнении процедуры не исключено присоединение вторичной инфекции с развитием воспалительного процесса во влагалище и шейке матки. В этом случае разовьется кольпит/цервицит, сопровождающийся обильными белями с неприятным запахом и зудом во влагалище. Также после ИИ могут появиться тянущие или ноющие боли внизу живота, что объясняется раздражением матки и шейки катетером и спермой, не прошедшей качественной очистки.
Показания к ИИ
Инсеминацию проводят по определенным показаниям, как со стороны женщины, так и стороны ее полового партнера. Показания к ИИ в случае женских проблем:
- вагинизм;
- хронический эндоцервицит;
- хронический эндометрит;
- операции на шейке матки или рубцовая деформация шейки;
- аномалии развития и локализации матки;
- шеечный фактор – высокая вязкость цервикальной слизи, наличие антиспермальных антител;
- аллергия на сперму мужа;
- гинекологические заболевания, сопровождающиеся ановуляцией;
- идиопатическое бесплодие;
- эндометриоз легкой степени.
Показания к ИИ со стороны мужа:
- половое бессилие (отсутствие эрекции);
- гидроцеле или пахово-мошоночная грыжа значительных размеров;
- гипоспадия;
- патологический посткоитальный тест;
- аномалии строения полового члена;
- ретроградная эякуляция (эякулят попадает в мочевой пузырь);
- субфертильность спермы (сниженная плодотворность сперматозоидов);
- перенесенная радиация, химиотерапия;
- вредные привычки;
- импотенция после травмы спинного мозга.
Показания к ИИ спермой донора:
- азооспермия (отсутствие спермиев в эякуляте);
- некроспермия (в эякуляте отсутствуют живые сперматозоиды);
- отсутствие постоянного партнера у женщины;
- генетические заболевания со стороны мужа;
- несовместимость супругов по группе крови и резус-фактору.
Противопоказания
Искусственную инсеминацию нецелесообразно проводить в следующих ситуациях:
- эндометриоз тяжелой степени;
- острые или обострение хронических воспалительных процессов женской половой сферы;
- инфекционные болезни у мужа;
- опухоли и кисты яичников;
- рак любой локализации у женщины;
- наличие противопоказаний к беременности;
- бесплодие женщины, продолжающееся больше трех лет;
- отсутствие матки, яичников или труб;
- психические заболевания у женщины;
- возможность устранения бесплодия после проведения лечения или операции.
Вопрос – ответ
Вопрос:
Можно ли выполнить инсеминацию женщине в 40 лет и старше?
Да, сделать инсеминацию можно в позднем репродуктивном возрасте, но следует учитывать, что чем больше лет женщине, тем меньше у нее шансов забеременеть. Благоприятный исход процедуры возможен лишь в 5 – 15%.
Вопрос:
Сколько раз можно проводить процедуру ИИ одной женщине?
Вопрос:
Какие шансы забеременеть при ИИ спермой мужа и ИИ спермой донора?
Эффективность ИИ со спермой мужа не превышает 10 – 30%. Инсеминация донорской спермой более эффективна и беременность наступает в 30 – 60% случаев.
Вопрос:
При проведении ИИ увеличиваются ли шансы на наступление многоплодной беременности?
Нет, вероятность наступления многоплодной беременности после выполнения ИИ такая же, как и после естественного полового акта. Но в случае проведения стимуляции овуляции лекарственными препаратами возможно созревание не одной, а нескольких яйцеклеток, что увеличит шансы на многоплодную беременность.
Вопрос:
Болезненна ли процедура ИИ?
Нет. Возможно появление неприятных ощущений при выполнении внутриматочной инсеминации, когда катетер вводится в матку.
Внутриматочная инсеминация — это разновидность искусственного оплодотворения. При такой процедуре врач не забирает яйцеклетку у женщины, а вводит сперму в матку через шейку при помощи катетера. Такой метод лечения бесплодия успешно применяется уже более 200 лет.
В отличие от ЭКО, внутриматочная инсеминация стоит дешевле, а проводиться она может как в естественном, так и в стимулированном цикле, если это необходимо. Недостатком процедуры является то, что она неэффективна, если причиной бесплодия стал мужской фактор.
Как вести себя после инсеминации? Нельзя:
- поднимать тяжести;
- заниматься тяжелым физическим трудом;
- тренироваться в спортивном зале;
- принимать лекарства без согласования с врачом;
- употреблять алкоголь, наркотики, курить.
Многих пациенток интересует, можно ли после инсеминации заниматься сексом? Половой акт после инсеминации нужно отложить на несколько дней, желательно до подтверждения или опровержения беременности. Половая жизнь может негативно сказать на процессе имплантации эмбриона, и беременность не наступит.
Также врач рекомендует сбалансированно питаться, пить не менее 2 литров воды в день, поменьше нервничать и побольше отдыхать. Будет идеально, если женщина возьмет пару выходных и посвятит время себе. После инсеминации лучше побольше отдыхать, проводить время на свежем воздухе и настраиваться на лучшее.
Врачом может быть назначена поддержка беременности после инсеминации. Гормональные препараты не дадут организму отвергнуть плод, и имплантация наступит с большей вероятностью.
Еще один вопрос, который часто звучит после инсеминации, — сколько нужно лежать? Обычно после процедуры женщина лежит в клинике еще около часа, после чего ее отпускают домой. Соблюдать постельный режим дома не обязательно, но если женщина чувствует усталость и слабость, то лучше отдохнуть.
Самочувствие
После инсеминации могут возникать следующие симптомы:
- ноющие боли внизу живота сразу после процедуры;
- слабость и сонливость из-за приема прогестерона;
- у некоторых женщин наблюдается тошнота.
После инсеминации могут наблюдаться признаки осложнений, которые связаны со стимуляцией яичников, — это вздутие живота, ноющие боли в нижней его части. Также могут появляться аллергические высыпания из-за препаратов.
Для пар, столкнувшихся с бесплодием, вспомогательные репродуктивные технологии становятся шансом стать родителями.
Одним из простых и доступных методов вспомогательной репродукции является искусственная инсеминация. В чем суть процедуры? Как вести себя после инсеминации? Кому она показана и высоки ли шансы наступления беременности?
Искусственная инсеминация — что это?
Искусственную инсеминацию по праву можно считать одним из первых научных методов вспомогательной репродукции. В конце XVIII века итальянский врач Лазаро Спалацци впервые опробовал его на собаке, в результате появилось здоровое потомство в количестве трех щенков.
Через шесть лет, в 1790 году искусственная инсеминация (ИИ) впервые была апробирована на человеке: в Шотландии доктор Джон Хантер инсеминировал пациентку спермой ее супруга, страдавшим аномальным строением пениса. Сегодня процедура широко применяется во всем мире.
Искусственная (внутриматочная) инсеминация — это технология, представляющая собою введение мужской спермы в цервикальный канал либо матку женщины. Для этого используют катетер и шприц. День для проведения ИИ вычисляется с учетом менструального цикла пациентки.
Необходимо точно определить периовуляторный период, иначе процедура окажется бесполезной. Применяется технология как в естественном менструальном цикле, так и в гормонально простимулированном.
Сперму получают вне полового акта заблаговременно (и потом замораживают, размораживая в день ИИ) либо за несколько часов до проведения процедуры. Она может подвергаться обработке или вводиться в неизменном виде.
Насколько эффективна искусственная инсеминация? Результаты статистики немногообещающие: оплодотворение происходит только в 12% случаев.
Кому показана процедура?
Со стороны женщины показаниями к проведению вагинальной инсеминации являются:
- желание забеременеть «для себя», не имея полового партнера;
- бесплодие, вызванное цервикальными факторами (патологиями шейки матки);
- вагинизм.
Показания к инсеминации со стороны мужчины следующие:
- бесплодие;
- расстройства эякуляторно-сексуального характера;
- неблагоприятный прогноз относительно генетических заболеваний, передающихся по наследству;
- субфертильность спермы.
При этом в первых трех случаях применяется донорская сперма.
После процедуры: что чувствует женщина?
Для того чтобы пройти внутриматочную инсеминацию, женщине совсем не нужно ложиться в стационар. Процедуру проводят амбулаторно, и длится она всего несколько минут.
Что чувствует при этом пациентка? Практически, она испытывает ощущения, не отличающиеся от ощущений при обычном гинекологическом осмотре. Во влагалище вводится зеркало, и, пожалуй, самые неприятные впечатления связаны именно с этим. Почти сразу после искусственной инсеминации они проходят.

В течение непродолжительного времени могут отмечаться болезненные тянущие ощущения внизу живота, что вызвано раздражением матки. В редких случаях возможен анафилактический шок при введении неочищенной семенной жидкости.
Во избежание аллергических реакций и для повышения качества спермы как раз и рекомендуется проводить ее очистку, даже если в качестве биоматериала используется семя супруга пациентки.
Как вести себя после завершения процедуры?
Гинеколог, проводящий процедуру, обязательно расскажет, как вести себя после инсеминации, предупредит о возможных последствиях, даст необходимые рекомендации. Непосредственно после введения спермы женщине потребуется сохранять положение лежа на спине полтора-два часа.
Под ягодицы следует подложить небольшую подушку — приподнятый таз способствует лучшему продвижению введенных сперматозоидов в фаллопиевые трубы. Это повышает шанс зачатия, ради чего, собственно, и проводилась искусственная инсеминация.

Статистика успеха процедуры зависит от возраста пациентки, состояния ее репродуктивного здоровья, качества применяемой спермы. Для повышения эффективности ИИ донорский материал подвергается обработке, в результате которой остаются только самые качественные сперматозоиды.
Чтобы потенциально оплодотворенная яйцеклетка могла полноценно развиваться и имплантация плодного яйца прошла успешно, назначается гормональная терапия прогестероном. Если три цикла подряд после искусственной инсеминации не произошло зачатия, подбираются иные методы вспомогательной репродукции.
Что можно и чего нельзя делать во время инсеминации?
Оплодотворение не происходит сразу же в момент введения спермы, для этого требуется несколько часов, вплоть до суток, после инсеминации. Что делать, чтобы повысить шанс наступления беременности?

В первые сутки необходимо отказаться:
- от принятия ванны, так как вода способствует вымыванию части сперматозоидов из влагалища;
- от спринцевания;
- от введения вагинальных препаратов.
А вот занятия сексом не входят в список того, что нельзя делать после инсеминации, некоторые специалисты даже видят в этом пользу: незащищенный половой контакт способствует лучшему продвижению в трубы введенных сперматозоидов.
Заключение
Соблюдая данные рекомендации после инсеминации, уже через неделю (а именно столько времени требуется оплодотворенной яйцеклетке для продвижения в полость матки и прикрепления там) можно провести анализ крови на ХГЧ. Этот гормон — маркер беременности, он начинает вырабатываться сразу же после имплантации плодного яйца в матку. Домашний же экспресс-метод диагностики — тест на беременность — использовать ранее чем на 12-14 сутки нецелесообразно. В моче концентрация ХГЧ достигается несколько позже, чем в крови.
Видео: Внутриматочная инсеминация (ВМИ)
Бывают ситуации, когда семейным парам требуется помощь специалистов для зачатия ребенка. В арсенале современной медицины есть несколько способов преодоления и лечения бесплодия. Одним из таких способов является искусственная инсеминация. Но и у этого способа нет 100% гарантии результата. В этой статье мы рассмотрим основные причины неудач у такого способа оплодотворения.
Что из себя представляет эта процедура?
Инсеминация искусственным способом это вариант оплодотворения методом введения спермы в матку. Этот процесс повторяет схему естественного зачатия при половом акте. Сперму, которую планируют ввести в матку, специальным образом подготавливают. В процессе подготовки непригодные сперматозоиды отсеиваются, повышая тем самым шансы на успешное оплодотворение. Для искусственной инсеминации могут применять как сперму мужа, так и замороженную сперму донора.
 Вот так происходит искусственная инсеминация.
Вот так происходит искусственная инсеминация.
Причины неудачной инсеминации
Процедура не дает 100% гарантий успеха. Очень важно правильно подготовиться к ней, это значительно повысит шансы. Врач, после осмотра пациентов и полного их обследования дает предписания. Крайне важно соблюдать их. Также очень важно знать какие причины могут повлиять на инсеминацию.
Когда и почему искусственная инсеминация может не помочь:
- Например, если сперматозоиды не были подготовлены правильно.
- При плохой подготовке яичников у женщины.
- Крайне низкий опыт специалиста проводящего процедуру инсеминации.
- При гормональном расстройстве.
- При инфекции половых путей.
- Если пациентке больше 30 лет.
- При ранее неудачных попытках естественного зачатия на протяжении 4 лет.
- Если женщина делала стимуляцию яичников еще до начала подготовки к инсеминации. Возможно, гормональный фон не восстановился с предыдущей процедуры.
- Трубный фактор. При непроходимости маточных труб, вероятность успешной искусственной инсеминации крайне мала.
- При ранее перенесенных травмах или операций на органах малого таза.
Когда назначают инсеминацию?
Такую процедуру назначают, если мужчина страдает сексуальным расстройством или у него диагностирована слабая подвижность сперматозоидов. Еще ее могут назначить если у женщины обнаружен цервикальный фактор бесплодия или вагинизм.
 Показания для ИИ спермой мужа.
Показания для ИИ спермой мужа.
Искусственную инсеминацию нужно назначать, когда после 2 лет регулярных половых отношений беременность не наступила. Так советуют поступить опытные врачи. Очень много зависит от правильной подготовки спермы и яичников.
Врачи советуют не оставлять попыток забеременеть самостоятельно. Такой способ зачатия будет успешен с вероятностью от 4% до 35%. Старайтесь и все получится.
Бывают ситуации, при которых нужно не тратить время на искусственную инсеминацию и сразу готовиться к ЭКО. Слишком низкая концентрация сперматозоидов, кровь в сперме, лейкоциты, тромбоциты будут серьезным образом препятствовать успешному зачатию методом искусственной инсеминации. Более подробно о качестве спермы и спермограмме читайте и смотрите здесь.
 Показания для ИИ спермой донора.
Показания для ИИ спермой донора.
Многих интересует вопрос: «Что нужно делать при неудачной инсеминации?». Если процедура прошла неудачно естественно наступает разочарование и апатия. Не нужно сразу ставить крест на процедуре. По статистике зачатие таким способом происходит только на 2-5 раз . Поэтому сделайте небольшой перерыв и пробуйте снова.
Как подготовиться?
По отзывам родителей, которые успешно прошли искусственную инсеминацию становится понятно, что нужно неукоснительно придерживаться и выполнять все предписания врача. Обязательно нужно пройти обследование маточных труб для проверки их на наличие или отсутствие спаек.
Обязательно перед инсеминацией нужно сделать фолликулометрию (УЗИ яичников). Так можно проверить готовность фолликулов к зачатию. Если они не готовы врач назначит курс препаратов для увеличения их роста.
Сильное волнение и стресс могут стать причиной неудачной инсеминации. Обычно это происходит после второй попытки, когда женщина, по понятным причинам, начинает переживать о результате.
Чаще всего искусственная инсеминация неудачна по причине неправильной подготовки к ней.
После 3-й неудачной попытки оплодотворения нужно сделать пазу в пару месяцев. Когда организм восстановится, процедуру можно повторить. Помните, бесплодие уже давно поддается лечению (либо преодолению). Поэтому если инсеминация, проведенная искусственно, вам не помогла, не расстраивайтесь, в самом крайнем случае вам поможет ЭКО. Может до ЭКО дело и не дойдет, главное стараться и верить, что все получится.
В этом видео кандидат медицинских наук рассказывает о ИИ:
Напишите в комментариях, как нужно готовиться к искусственной инсеминации, как готовились вы? Что делать, чтобы она прошла удачно? Что делать если инсеминация не помогла? Этот опыт поможет многим. Оцените статью звездами. Делайте репосты в ваши социальные сети. Спасибо за посещение.
Все большее количество супружеских пар в последние годы нуждаются во вспомогательных репродуктивных технологиях. Еще несколько десятилетий назад при наличии некоторых проблем женщины и мужчины оставались бездетными. Сейчас медицина развивается очень быстрыми темпами. Поэтому если вы не можете долгое время забеременеть, стоит воспользоваться таким методом, как инсеминация. У кого получилось с первого раза, расскажет вам представленная статья. Вы узнаете о процедуре и способе ее проведения, а также сможете ознакомиться с отзывами пациенток, прошедших этот этап.
Вспомогательная внутриматочная инсеминация
Искусственная инсеминация - это процесс введения в полость детородного органа женщины спермы ее партнера. Данный момент - единственное, что происходит искусственно. После этого все процессы осуществляются естественным путем.
Инсеминация может быть проведена спермой мужа или донора. Материал берется свежий или замороженный. Современная медицина и опыт врачей позволяют паре зачать ребенка даже в самых, казалось бы, безнадежных ситуациях.

Показания к проведению операции
Процедура инсеминации показана парам, которые не могут самостоятельно зачать ребенка в течение года, при этом у обоих партнеров нет никаких патологий. Обычно в таком случае говорят о бесплодии неясного генеза. Также показаниями к инсеминации будут такие ситуации:
- снижение качества спермы или подвижности сперматозоидов у мужчины;
- эректильные дисфункции;
- нерегулярная половая жизнь или сексуальные расстройства;
- шеечный фактор бесплодия (выработка антиспермальных телец в цервикальном канале партнерши);
- возрастной фактор (как мужчины, так и женщины);
- анатомические особенности строения половых органов;
- невозможность полового контакта без предохранения (при ВИЧ-инфекции у женщины);
- желание зачать ребенка без мужа и так далее.
Инсеминация спермой осуществляется обычно в частных клиниках, занимающихся вспомогательными репродуктивными технологиями. Процедура требует некоторой подготовки и имеет несколько этапов проведения. Рассмотрим их.
Предварительное обследование
Искусственная инсеминация предполагает диагностику обоих партнеров. Мужчине обязательно нужно сдать спермограмму, чтобы специалисты могли здраво оценивать состояние спермы. При получении неудовлетворительных результатов в процессе процедуры будут применены дополнительные манипуляции. Также партнер обследуется на наличие половых инфекций, сдает анализ крови и флюорографию.
Женщине предстоит большая диагностика, нежели у мужчины. Пациентка проходит ультразвуковую диагностику, сдает анализы для определения инфекций половых путей, предоставляет флюорографию. Также будущей маме необходимо исследовать гормональный фон, определить овулярный резерв. В зависимости от полученных результатов и выбирается дальнейшая тактика работы с парой.
Начальный этап: стимуляция или естественный цикл?
Перед инсеминацией некоторым женщинам назначают гормональные препараты. Принимать их нужно в строго установленной дозе.
Доктор обозначает дни, когда вводится лекарство. Оно может быть в виде таблеток или инъекций. Гормональная стимуляция яичников нужна женщине с нарушением овуляции, а также тем пациенткам, у кого снижен овариальный резерв. Уменьшение количества яйцеклеток может быть индивидуальной особенностью или же следствием резекций яичников. Также снижение наблюдается у женщин, приближающихся к 40 годам.
Как при стимуляции, так и в естественном цикле, пациентке назначается фолликулометрия. Женщина регулярно посещает специалиста ультразвуковой диагностики, который осуществляет замер фолликулов. Обращается внимание и на состояние эндометрия. Если слизистый слой растет плохо, то пациентке назначаются дополнительные медикаменты.

Важный момент
Когда обнаруживается, что фолликул достиг соответствующих размеров, наступает время действовать. В зависимости от того, когда будет овуляция, инсеминация назначается за несколько дней или через пару часов. Многое зависит от состояния спермы. Если используется свежий материал, то его введение может происходить не чаще, чем один раз в 3-5 дней. Поэтому паре предлагается два варианта:
- инсеминация за 3 дня до овуляции и через несколько часов после нее;
- введение материала один раз непосредственно во время разрыва фолликула.
Какой из способов лучше и эффективнее, до сих пор не определено. Многое зависит от здоровья партнеров и показаний, по которым проводится инсеминация. У кого получилось с первого раза при однократном введении, не советуют решаться на двойное. И наоборот. Иначе дело обстоит с замороженной спермой или донорским материалом.
Другой вариант
Инсеминация донором всегда предусматривает предварительную заморозку материала. Такая сперма после размораживания может быть введена несколькими порциями. Эффективность данного способа несколько выше, чем оплодотворение свежим материалом.
Заморозить сперму можно и партнеру в супружеской паре. Для этого не обязательно становиться донором. Обговорить этот вопрос нужно с репродуктологом. Во время улучшается ее качество, отбираются только лучшие, быстрые и здоровые сперматозоиды. Патологические клетки удаляются из материала. В результате манипуляции получается так называемый концентрат.

Процесс введения материала
Занимает эта процедура не более получаса. Женщина располагается на в привычной позиции. В цервикальный канал через влагалище вводится тонкий катетер. На другом конце трубочки закрепляется шприц с собранным материалом. Содержимое инъекции поставляется в матку. После этого катетер извлекается, а пациентке рекомендуют полежать еще минут 15.
В день инсеминации женщине запрещается напрягаться и поднимать тяжелые предметы. Рекомендуется отдых. На следующие сутки никаких ограничений в режиме нет. Однако нужно соблюдать личную гигиену, так как после инсеминации есть риск присоединения инфекции.
В первый и второй дни от переноса материала у женщины могут отмечаться тянущие болезненные ощущения в нижней части живота. Врачи не советуют принимать лекарственные препараты. Если боль кажется вам нестерпимой, то нужно обратиться за медицинской помощью. Также у некоторых пациенток могут быть незначительные кровянистые выделения. Они связаны с небольшим и возможностью травматизации слизистой оболочки. Выделения проходят самостоятельно и не требуют использования дополнительных препаратов.
Диагностика беременности
После того как проведена инсеминация, беременность должна наступить в течение нескольких часов. По истечении данного времени яйцеклетка становится недееспособной. Но в этот момент женщина еще никак не может узнать о своем новом положении. Некоторым пациенткам назначается гормональная поддержка. Препараты всегда нужны в цикле со стимуляцией и иногда в естественном.
Тест после инсеминации покажет правильный результат спустя 10-14 дней. Если женщине проводили стимуляции и был делан укол хорионического гонадотропина, то положительный тест она может увидеть сразу после процедуры. Однако он не говорит о наступлении беременности. Реагент на полоске показывает лишь присутствие ХГЧ в организме.
Наиболее точно подтвердить или опровергнуть беременность способно УЗИ. Но это может быть не ранее, чем через 3-4 недели после процедуры. Некоторые современные устройства позволяют получить результат уже через 2 недели.

Инсеминация: у кого получилось с первого раза?
Существует статистика пар, которые проводили такую манипуляцию. Вероятность беременности колеблется от 2 до 30 процентов. Тогда как в естественном цикле, без вспомогательных репродуктивных методов, у здоровых супругов она составляет 60%.
Благоприятный исход с первой попытки обычно бывает при следующих условиях:
- возраст обоих партнеров находится в диапазоне от 20 до 30 лет;
- у женщины нет никаких гормональных заболеваний;
- в анамнезе у мужчины и женщины нет инфекций половых путей;
- партнеры ведут здоровый образ жизни и предпочитают правильное питание;
- продолжительность неудачных попыток зачать ребенка составляет менее пяти лет;
- ранее не проводилась стимуляция яичников и гинекологические операции.
Несмотря на указанные параметры, успех может быть и в других случаях.